皮膚のすぐ下に良い静脈がある場合,静脈と動脈を手術でつなぎ合わせることで,皮膚すぐ近くの静脈の血流量を増加させ,その静脈を2ヶ所穿刺することで透析が可能となります。
静脈-動脈をつなぎ合わせる部位は,親指の付け根,手首,肘などから患者さんそれぞれの状況に応じて最適な部位を選択します。
手術を行ってからシャントの血管を使用して透析が出来るようになるまでの期間は最短で2週間です。
実際透析が必要になる時期から数ヶ月以上前にシャント手術を行って事前に準備しておくと,シャントが長持ちする傾向があります。
数あるシャント手術の中で,この動脈-静脈を吻合する方法(通常のシャント造設術)が最もシャントが長持ちし,患者さんへのご負担も少ないため,シャントが必要となった場合,まずこの手術が出来ないかどうかを検討致します。
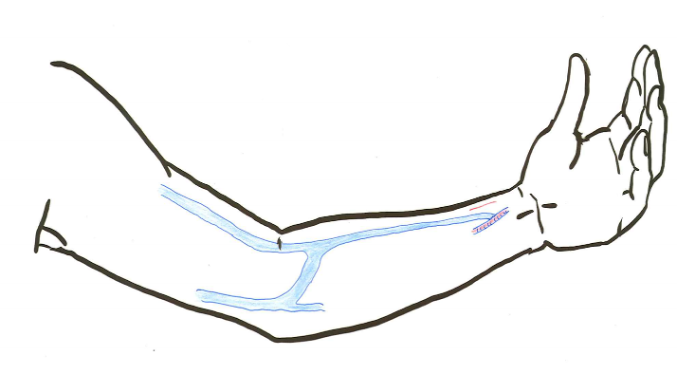
度重なるご入院治療の経験をお持ちの方や,注射による治療を多く受けたご経験のある方は,皮膚すぐ下の静脈がなくなってしまっている場合があります。
そのため先述の通常のシャント造設術が難しい場合があります。
そのような場合でも,脇の下から肘の内側に皮下脂肪の中に隠れている尺側皮静脈という血管が多くの場合点滴などで穿刺されずに温存されていることが多く,この尺側皮静脈を皮膚のすぐ下に移動して動脈と静脈をつなぐことで,ご自身の血管による穿刺しやすいシャント造設が達成されます。
その他,静脈が皮膚表面から深く,シャントを作っても穿刺が不可能であることが予想される場合には,静脈を皮膚直下に移動してシャント造設術を行うことがあります。
この方法は,後述の人工血管シャントに比べると感染に強く長持ちする傾向があるというメリットがあります。
一方,手術を行ってからシャントが透析に使えるまでに2週間以上の待機が必要です。その待機期間の間に血液透析が必要な場合は一時的に透析用カテーテル留置が必要です。
また,通常のシャント造設術よりは,静脈の劣化が早く起こる傾向があり,後述のシャントPTAが必要となったり,人工血管シャントへの変更などが必要になったりすることもあります。
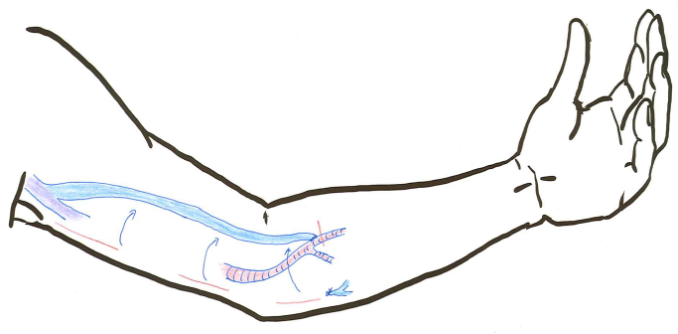

表在の良い静脈がない場合,皮膚の下に人工血管を配置し,動脈-静脈につなげることでシャントを作る場合があります。 人工血管の特性と患者さんの状況に応じ,各種人工血管を使い分けています。 術後すぐに穿刺での透析が可能となり,透析用カテーテルの使用を避けることが出来るメリットがあります。 しかしながら,人工血管シャントはご自身の静脈を用いたシャントに比べると,急に詰まってしまう事が多いとされています。 また,静脈側のつなぎ目付近が狭くなってしまうことが多く,その場合はシャントPTAが必要となります。 感染してしまった場合には,人工血管を取り除かないと治療が難しいことや,敗血症,感染性心内膜炎の原因になり得ることが最大のデメリットです。
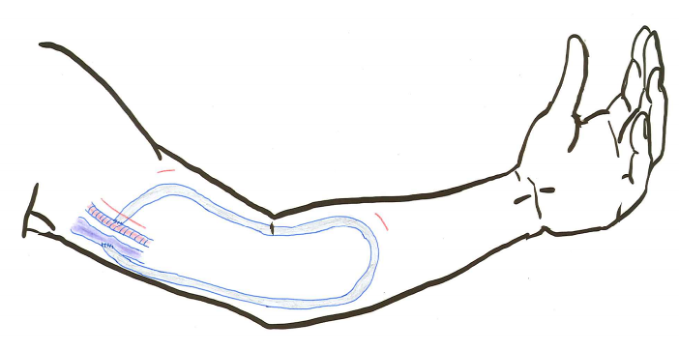
シャント造設術が不適切な場合は,筋膜より深い位置にある上腕動脈を皮膚すぐ下に転位する上腕動脈表在化法を行うことがあります。 上腕動脈表在化では,血液を取る(脱血)はいいのですが,返血路としてはあまり適切ではないというデメリットがあります。 静脈も十分太い場合,一緒に表在化することで,返血路も確保できることがあります。 当院ではエコーガイド化の麻酔により,創部を肘窩の横切開として,表在化を行っています。 こうすることで,穿刺部付近の皮膚に手術瘢痕が残らず,穿刺がしやすくなることが期待できます。

腕(上肢)でのシャント造設ができない場合には,状況に応じて,足(下肢)や鎖骨下動静脈(胸部)でのシャント造設を行うことがあります。 下肢でのシャント造設手術の方法は上肢とおおむね同様です。 しかしながら,感染やリンパ瘻などの手術創部トラブルの危険性が上肢より高いことや,シャントを作った側の足の虚血の発生が多いことなどがあり,頻度の低い手術です。 全身麻酔で行うことが多いですが,ブロック麻酔とエコーガイド下の麻酔を組み合わせて,体に負担の少ない手術も可能です。
シャント造設術が不適切な場合は,筋膜より深い位置にある上腕動脈を皮膚すぐ下に転位する上腕動脈表在化法を行うことがあります。 上腕動脈表在化では,血液を取る(脱血)はいいのですが,返血路としてはあまり適切ではないというデメリットがあります。 静脈も十分太い場合,一緒に表在化することで,返血路も確保できることがあります。 当院ではエコーガイド化の麻酔により,創部を肘窩の横切開として,表在化を行っています。 こうすることで,穿刺部付近の皮膚に手術瘢痕が残らず,穿刺がしやすくなることが期待できます。

シャントを作る手術後の静脈は,シャントを作る手術の前に比べて血圧や血流量がとても増加します。
それは血液透析を行うためにはどうしても必要なことですし,表在の血管の血流を増加させることがシャント手術の目標なのですが,静脈にとってはシャント手術によって非常に不自然な血圧や血流の状態となります。
そのため,シャントに狭いところが出てきてしまい,透析に支障が出たり,最悪の場合,詰まってしまって透析ができなくなったりすることがあります。
そのため,ある程度静脈が狭くなってきてしまった場合は,カテーテル治療により血管を内側から広げる治療が必要です。
自動車のタイヤがおよそ2気圧ですが,シャントPTAでは血管に合わせた直径2-7 mm程度のバルーンカテーテルを用いて,4-30気圧の圧力で治療を行います。
患者さんによってはかなりの痛みを伴う場合があり,麻酔法を工夫して,なるべく痛みの少ないシャントPTAを心がけています。
また,造影剤アレルギーがある場合は,エコーガイド下,もしくはCO2造影下に造影剤を使用せずに治療が可能です。
シャントPTAでは不十分な場合や,稀ですが治療中に血管が破裂してしまうような場合,そして短期間に再発してしまう場合には後述のシャント修復手術が必要となる事があります。
シャント狭窄で,シャントPTAでは治療効果が不十分な場合,外科的手術を行う可能性があります。 今のシャントのすこし上流でシャント造設を行う場合や,狭い部分・詰まった部分をバイパスしてシャントの血流改善と穿刺範囲の拡大を目指す手術など,患者さんのシャントの状況により最適な方法を検討して行います。 シャントの血管が瘤になってきてしまった場合も破裂や閉塞などの危険があるときには治療を行います。
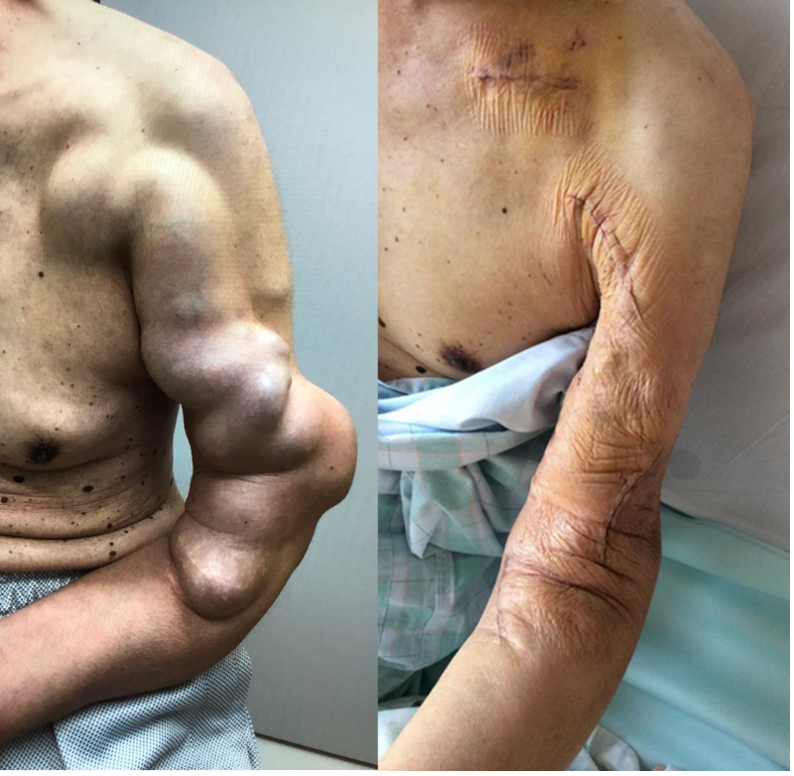
シャント血流が増えすぎた場合,透析自体は可能ですが,心不全の原因となり,歩行や階段昇降での息切れなどで日常生活上の不自由が発生することがあります。
また,シャントのある腕がむくんで太くなり,痛みを伴ったり,腕から手のあちこちの皮膚から浸出液がでてきたりしてしまう事もあります。
反対側へシャント造設手術を行い,現在のシャントを閉鎖することで症状改善が見込めますが,患者さんそれぞれのシャントの状況に応じ,問題の原因となっているシャントを温存しつつ症状を改善できる様々な治療選択肢があります。
また,シャントの先(手など)への動脈血流が低下し,結果として手の指が冷たい,色調が悪い,透析中に痛い,凍傷のように黒く壊死するなどの症状が出る場合があります。
現在のシャントの反対の手にいい静脈がある場合は,問題のあるシャントを閉鎖し,反対側にシャント造設術を行うことで症状改善とシャントでの透析継続を目指します。
もしいいシャントが反対側に出来ない場合は,手の動脈の血流を回復させ,かつシャントを温存することを目標に様々な方法で治療を行っております。
よく知られている手術方法を下記に解説致しますのでご興味のある方はご覧ください。
脇の下の動脈からシャントのつなぎ目の先へバイパスを行い,さらにバイパスした動脈とシャントのつなぎ目の間の血流を止めて,シャントに血流や血圧が盗られてしまう(盗血現象,スティール現象)を防ぎます。 英語でDistal revascularization interval ligationという名称で,その頭文字をとってDRIL手術と呼ばれています。 シャントの温存と虚血の改善が達成できる方法として,最も歴史と実績がある方法です。
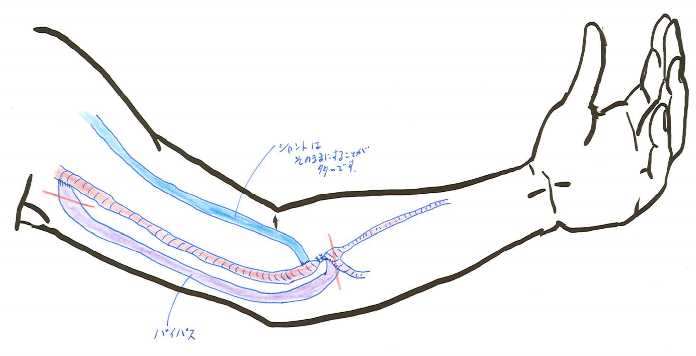
上述の複雑なシャントの問題は,肘部のシャントに多く発生します。 それは,肘部のシャントでは,動脈も静脈も手首に比べると倍以上太く,シャントの血流量が多くなりがちなためです。 シャントの血流量が多くなりすぎると腕の静脈の血圧が上がり,むくみが出てしまったり,心臓の負担が大きくなりすぎたりします。 また,肘部の動静脈のつなぎ目で動脈血圧がぐっと下がってしまい,肘から先の動脈血流が低下して虚血状態となることもあります。 そのため,現在のシャントのつなぎ目を閉じて,肘より先の細い動脈までバイパスを行うことで,シャントの血流量を減らし,肘の動脈の血圧を上げる効果が見込まれます。 英語ではRevision using distal inflowといい,その頭文字をとってRUDI手術と呼ばれています。
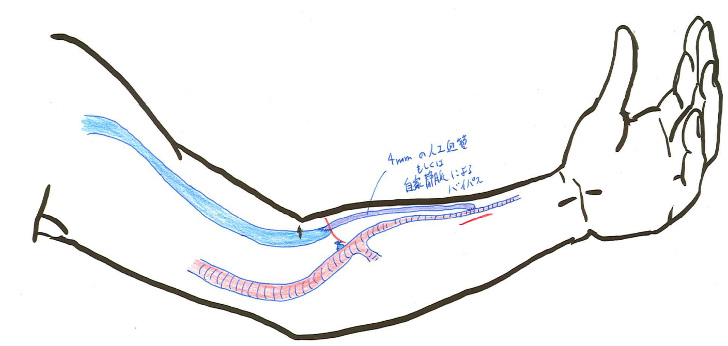
上述のRUDIの反対に,肘部のシャントの吻合部を閉じて,脇の下の動脈からバイパスを行うことで肘部の血圧を上げる手術方法です。 脇の下の動脈は肘よりも心臓に近くて太いため,シャントを作っても動脈の血圧が落ちにくく,その先への血流が減りにくいことを利用した手術方法です。 シャントの血流量も,細い人工血管を使用することである程度減らすことが可能です。
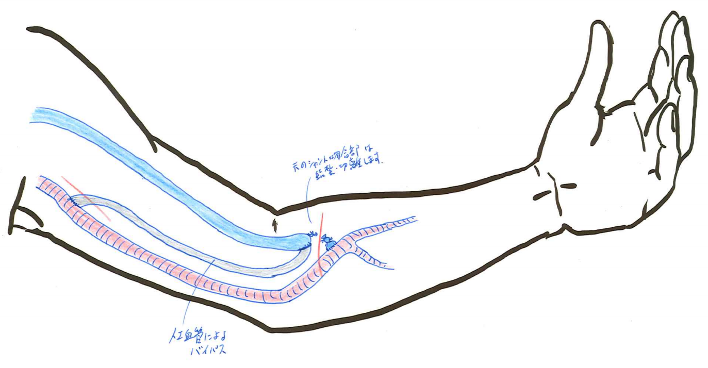
上記のPAIやRUDIと似ている方法ですが,4 mmや5 mmの人工血管を使用してシャント流量を抑制して症状の改善を図る方法です
上述のRUDIの反対に,肘部のシャントの吻合部を閉じて,脇の下の動脈からバイパスを行うことで肘部の血圧を上げる手術方法です。 脇の下の動脈は肘よりも心臓に近くて太いため,シャントを作っても動脈の血圧が落ちにくく,その先への血流が減りにくいことを利用した手術方法です。 シャントの血流量も,細い人工血管を使用することである程度減らすことが可能です。
シャントの血流量を減らすために,短い細い人工血管をシャントのつなぎ目から静脈の中に,包み込んでしまうように配置する方法です。 確かな血流減少効果と,感染が起こりにくい可能性が報告されております。
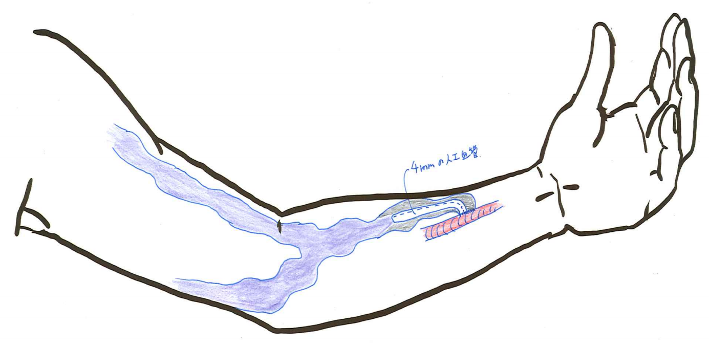
シャントのある側の中心静脈(脇の下よりも心臓に近い静脈)が狭くなったり詰まってしまったりすると,シャントのある腕が腫れてしまい,痛くなったり,浸出液が出てきてしまったりすることがあります。 そのような場合には,中心静脈の狭い部分や詰まった部分をカテーテル治療で再度よく血流が流れるようにする必要があります。 しかしながら,カテーテル治療が不成功な場合も多く,その場合,中心静脈バイパス手術を行うか,反対側の腕にシャントを作るという方法があります。 中心静脈のバイパス手術はとても大きな体の負担(全身麻酔,頸部-胸部の手術,場合によっては開胸手術)の割に,すぐに狭くなったり詰まってしまったりすることが多いですので,現実的には反対側の腕にいい静脈がない場合には,シャントは諦めて,長期留置型カテーテルによる透析を行うことが多いです。 しかしながら,シャントのつなぎ目を閉鎖してしまい,そこから発達したシャントの静脈を20 cm程度採取して,反対側の腕に移植する方法で,むくみを解消し,反対側の腕でシャントでの透析を続けることが出来る患者さんもおられます。